Докулак (докузат натрия): актуальные проблемы помощи пациентам с запорами

Актуальные проблемы помощи пациентам с запорами в практике семейного врача
Авторы: Редькин Р., Николенко Е.Я., Кратенко А.С.
Харьковский национальный университет им. В.Н. Каразина, г. Харьков, Украина
Оригинал публикации в журнале "Гастроэнтерология" Том 54, №2, 2020
Запор или констипация (от англ. constipation - запор), это нарушение функции кишечника, характеризующееся меньшей частотой стула по сравнению с индивидуальной физиологической нормой и возрастным ритмом, усложнением процесса дефекации, чувством неполного опорожнения кишечника, плотной консистенции кала. С точки зрения современного клинициста, как отмечает D. Chatoor, запор является симптомом или входит в комплекс симптомов, однако отнюдь не является конкретным диагнозом [1]. Этот комплекс охватывает многочисленные неспецифические жалобы на функционирование желудочно-кишечного тракта и по-разному интерпретируется как врачами, так и пациентами. В частности, большинство врачей общей практики определяют запор прежде всего как уменьшение частоты актов дефекации (например, менее четырех в неделю). Однако пациенты описывают запор не только как уменьшение частоты актов дефекации, но и как комплекс симптомов, включая изменение консистенции каловых масс (твердый, фрагментированный кал и т.д.), ощущение неполного опорожнения кишечника, а также необходимость в чрезмерном напряжении для совершения акта дефекации [2].
Исследования также подтвердили, что запоры негативно влияют как на социальную активность, так и на работоспособность пациентов, страдающих от запоров [3]. Таким образом, с точки зрения пациентов, очень важно отметить, что запор - это нарушение функции кишечника, которое значительно ухудшает качество их жизни. Качество жизни людей с хроническим запором снижается до уровня качества жизни людей, страдающих сахарным диабетом, артериальной гипертензией или депрессией [4].
Поскольку запор приводит к ухудшению качества жизни, он является важной медицинской проблемой. Оценка его распространенности может быть достаточно сложной задачей. В трех крупных иностранных систематических научных обзорах, включавших 50 эпидемиологических исследований взрослого населения, показано, что распространенность запора варьирует от 2 до 35% [5-7]. Эпидемиологическое исследование, проведенное в Великобритании в 2019 году, подчеркивает необходимость соблюдения Римских критериев при составлении опросников пациентов. Так, было обнаружено, что простые определения и вопросы, которые часто используются в популяционных исследованиях, неэффективны по сравнению с Римскими критериями III. В связи с этим распространенность запоров среди репрезентативной выборки взрослых британцев была оценена с использованием пяти простых определений запоров и сопоставлена с вопросами, основанными на Римских критериях III. В результате было показано, что оценка распространенности запора, основанная на пяти простых вопросах, варьировала от 9,4 до 58,9%, в то время как оценка распространенности с использованием Римских критериев III составляла 24,0% (95% ДИ : 22,1; 25,9) для хронических и 39,6% (95% ДИ: 37,5; 41,7) - для острых запоров [8].
Ряд исследователей отмечает, что корреляция распространенности запоров зависит от социокультурных факторов и степени урбанизации общества, в частности, чем больше развита страна, тем более уязвимы ее жители к запорам, но и среди них могут встречаться значительные вариации. Так, например, запоры больше распространены среди жителей Великобритании и России (50%) и меньше - среди населения Германии (30%) и Франции (20%) [9]. Приводятся также данные о том, что у лиц старше 60 лет запоры встречаются чаще - у 36%, при этом у женщин - в 3 раза чаще, чем у мужчин [10, 11].
Однако только 3-5% пациентов с запорами обращаются к врачу, а большинство занимаются самолечением, о чем свидетельствуют уровни продаж слабительных лекарственных средств (ЛС). Согласно прогнозам аналитиков, глобальный рынок продажи слабительных ЛС в аптечных сетях вырастет на 6,9% в течение следующего десятилетия, достигнув $8,71 млрд к 2025 году [12].
Украина по особенностям питания близка к другим европейским странам, что позволяет экстраполировать среднеевропейские данные исследований на нашу популяцию. Точные эпидемиологические исследования о распространенности запоров среди населения Украины отсутствуют, повседневная медицинская практика свидетельствует об их высокой частоте в общей популяции [13]. Несмотря на значительное разнообразие заболеваний, сопровождающихся запорами, основную часть в их структуре составляют функциональные расстройства желудочно-кишечного тракта, и прежде всего синдром раздраженного кишечника (СРК) [14]. В Международной статистической классификации болезней, травм и причин смерти десятого пересмотра (МСК-10) отражен нозологический подход к проблеме функционального запора. Так, рубрике К59 соответствует функциональный запор, а рубрика К58 отведена для СРК, что указывает на непосредственную связь этих нозологий. Функциональный запор определяется в МКБ-10 как функциональное расстройство кишечника, которое представляет собой постоянно затрудненную, неполную или с задержками дефекацию, что не соответствует критериям СРК [15].
Этиология и патофизиология запоров
Запор является нарушением функции кишечника, которое характеризующееся увеличением интервалов между актами дефекации по сравнению с индивидуальной физиологической нормой. В вопросе этиологии запора клиницисты справедливо пришли к консенсусу, что он является полиэтиологическим нарушением функций кишечника. Причину запора удается установить далеко не у всех пациентов, даже при длительном наблюдении за ними. Толстая кишка играет важную роль в процессах всасывания / секреции воды и регулирования содержания электролитов и поглощает около 1-2 л жидкости в день [16]. Как симптом запор может быть признаком многих заболеваний: начиная от патологии нервной системы до механического нарушения проходимости кишечника. Фармакологические препараты, компоненты пищи и патогенные микроорганизмы влияют на секрецию и абсорбцию воды и электролитов в кишечнике. Они могут увеличить или уменьшить объем жидкости в просвете кишечника и изменить осмотическое давление его содержимого, тем самым изменяя консистенцию испражнений, сокращая или удлиняя время их прохождения через толстую кишку [17].
Исследователи отмечают, что этиология запора меняется с возрастом. В частности, согласно Е.В. Хаммад [18], среди госпитализированных больных в возрасте до 20 лет 56% случаев запора связанны с анатомическими особенностями кишечника, 19% - с аноректальной патологией, 13% - с психогенными факторами, 9% - с эндокринными заболеваниями и 3% - с другой гастроэнтерологической патологией. В возрасте от 20 до 40 лет в возникновении запора возрастает доля аноректальной патологии до 54%, психогенных факторов - до 30%, эндокринных заболеваний - до 13%, последстви побочного действия лекарств - 3%. В возрасте старше 40 лет 29% запоров имеют эндокринный характер, 20% - нейрогенный, 23% - психогенный, 20% - проявление гастроэнтерологической патологии, 8% - аноректального происхождения.
В норме дефекация начинается, когда толстая кишка наполняется содержимым, вызывается расслабление внутреннего анального сфинктера и возникают позывы к дефекации. Мышцы толстой кишки продвигают стул в прямую кишку с помощью двух видов сокращений: повторяющихся локальных сокращений, которые помогают смешивать содержимое кишечника и способствуют всасыванию, и более скоординированных (распространяются с высокой амплитудой) сокращений, которые перемещают каловые массы вперед от проксимального отдела толстой кишки к дистальному. Эти сокращения вызываются гастроколичним рефлексом, происходят утром и усиливаются после приема пищи. Принятие вертикального положения и двигательная активность после пробуждения способствуют толстокишечному пассажу и переходу его содержимого в прямую кишку. Поэтому дефекация чаще всего происходит в утренние часы. Как показали исследования, у людей, которые оправляются в утренние часы, распространенность запоров составляет 10%. У тех, кто просыпается позже, запоры встречаются в 40%. Внешний анальный сфинктер, который регулируется сознательно, может сжиматься, чтобы задержать дефекацию, или быть расслабленным, чтобы эвакуировать каловые массы.
Хронический запор может иметь как первичную этиологию, так и быть частью сложной клинической картины других заболеваний при его вторичных формах или быть идиопатическим (табл. 1) [19]. Это различие имеет решающее значение для эффективного лечения запора [20].
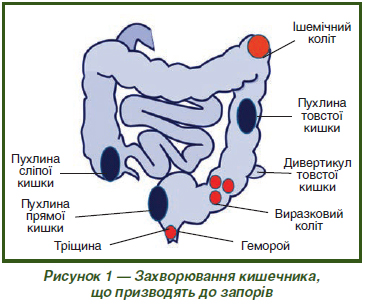
Множество факторов могут вызвать вторичный запор: метаболические нарушения (гиперкальциемия, гипотиреоз, сахарный диабет); прием лекарственных средств (например, опиаты, блокаторы кальциевых каналов, антипсихотики, нестероидные противовоспалительные средства, препараты танина, железа, алюминия, висмута и т.п.); нервные болезни (паркинсонизм, поражения спинного мозга, сахарный диабет) и первичные заболевания толстой кишки (стриктура, рак, анальная трещина, проктит).
К этиологии идиопатического запора относят нарушения моторной функции прямой и толстой кишки, причина которых неизвестна (идиопатический мегаколон и т.д.). Патогенез идиопатического мегаколона связывают с выраженным снижением тонуса кишечной стенки и резким нарушением ее сократительной способности нейрогенного или миогенного происхождения неизвестной природы [22].
Нормальный транзит по толстой кишке у взрослых колеблется от 20 до 72 ч [23, 24]. У пациентов с запорами среднее время транзита составляет от 67 до 120 ч. Отсутствие ежедневного опорожнения кишечника неблагоприятно влияет на желудочно-кишечный тракт, как, например, отсутствие сна - на работу мозга. Нарушение циркадной регулярности актов дефекации является одним из признаков патологического десинхроноза в работе желудочно-кишечного тракта. Эти представления о хронофизиологии эвакуаторной функции кишечника основаны на том, что ее главным свойством является именно суточная регулярность и обыденность. Отсюда следует, что частота дефекации менее 7 раз в неделю не может считаться физиологической.
Обстипационный синдром (запор, констипация) с позиций хронофизиологии частоты осуществления дефекации можно определить так: запор - это нерегулярность актов дефекации с частотой менее 7 раз в неделю. Согласно предложенной классификации К.А. Шемеровского [25], частота стула 5-6 раз в неделю отражает кишечную брадиаритмию I степени тяжести, 3-4 раза в неделю - это кишечная брадиаритмия II степени тяжести, а частота стула 1-2 раза в неделю отражает уже III степень тяжести кишечной брадиаритмии или тяжелый запор. С учетом механизмов формирования стула, времени транзита содержимого кишечника и состояния мышц тазового дна, запор может быть разделен на следующие группы:
1) запор с нормальным транзитом (например, при СРК с запором) [26];
2) запор, обусловленный замедлением кишечного транзита [27];
3) запор, вызванный нарушением акта дефекации (дисинергичная дефекация) [28].
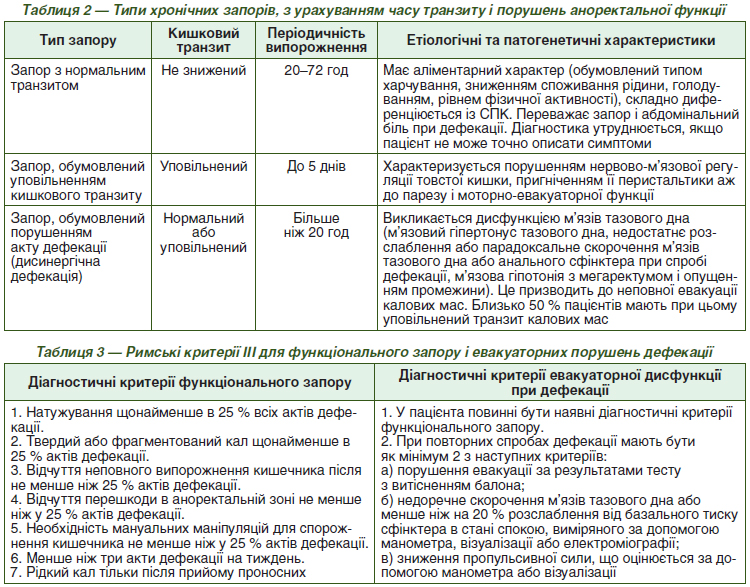
Американская гастроэнтерологическая ассоциация, в зависимости от времени прохождения кала через толстую кишку и нарушений аноректальной функции, тоже классифицирует три группы запоров (табл. 2).
Диагностические критерии запоров и Бристольская шкала форм кала
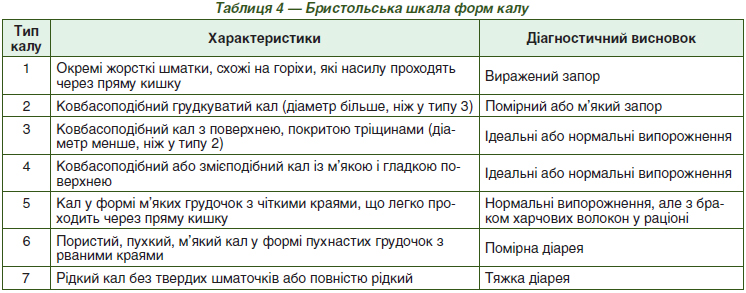
Упрощенный подход к классификации запоров, когда их рассматривают только как нарушение частоты дефекации или отхождения твердого стула, сопровождающееся или не сопровождающееся трудностями, которые характеризуются чрезмерным напряжением, ощущением неполного опорожнения, оказался неприемлемым в современной клинической практике. Поэтому были разработаны и приняты унифицированные критерии, известные как Римские критерии, используемые при диагностике функциональных запоров и нарушений акта дефекации, или так называемых эвакуаторных нарушений дефекации. Римские критерии включают набор клинических симптомов, которые во всем мире признаны золотым стандартом в диагностике хронических запоров [29, 30]. Эти критерии были впервые сформулированы в 1994 году (Римские критерии I), а затем пересмотрены в 2000, 2006 и 2016 годах (Римские критерии II, III и IV соответственно) [31]. Точные критерии как функционального запора, так и эвакуаторной дисфункции приведены в табл. 3. Согласно Римскими критериями III редакции, для установления диагноза функционального запора необходимо наличие жалоб у пациента в течение последних 3 месяцев (при общей их продолжительности не менее 6 месяцев) и наличие у пациента не менее двух из перечисленных ниже симптомов.
Функциональный запор определяется как расстройство кишечника, сопровождающееся утрудненными, нечастыми или неполными испражнениями, но все же не соответствует критериям СРК (отсутствие боли в животе при функциональном запоре). Тогда как рассмотренные нами выше нарушения дефекации характеризуются парадоксальным сокращением или неадекватным расслаблением мышц тазового дна при попытке дефекации (дисинергичная дефекация) или неадекватными рефлекторными силами при попытке дефекации (неадекватная сила дефекации). Термин «функциональный» в литературе постоянно уточняется, но в контексте данного обзора он рассматривается как расстройство кишечника, при котором нет простого единого органического объяснения симптомов запора.
Как отмечалось выше, причины здесь часто бывают множественными и включают нарушения моторики, сенсорной и висцеральной чувствительности и центральной модуляции как афферентных, так и эфферентных путей. В Римских критериях IV редакции указанные выше признаки функционального запора оставлены практически без изменений, только добавлено, что при оценке консистенции кала (2 признак) следует ориентироваться на Бристольском шкалу форм кала (табл. 4), в которой запорам соответствуют 1 и 2 типа консистенции кала («отдельные твердые комочки кала в виде орешков» и «кал нормальной формы, но с твердыми комочками») [32].
Лечение запоров
Лечение хронического запора должно быть комплексным и включать изменение образа жизни, характера питания, коррекцию приема лекарственных препаратов и коррекцию сопутствующих заболеваний. Однако часто эффективное лечение осложняется привыканием большинства пациентов к систематическому необоснованному применению слабительных средств, нарушением питания и снижением потребления жидкости, наличием сопутствующих заболеваний (см. Табл. 1, 2), вредных привычек и неправильного образа жизни.
Итак, основными лечебно-профилактическими направлениями должны быть:
1. Общие мероприятия (коррекция психологического статуса пациента, выработка рефлекса регулярного опорожнения кишечника).
2. Увеличение физической активности (коррекция образа жизни, прогулки, физические упражнения).
3. Питание (обогащение блюд пищевыми волокнами, достаточное количество жидкости).
4. Правильное применение ЛС (слабительные, регуляторы перистальтики гладких мышц кишки, антидепрессанты и т.д.).
5. Назначение немедикаментозных средств (лечебный массаж, электростимуляция).
Прежде всего пациентам рекомендуется повышение физической активности, употребление в течение дня значительного объема жидкости (не менее 2 л), увеличение содержания в пищевом рационе грубых волокон, в частности пшеничных отрубей (до 20-25 г в сутки), что задерживают воду в кишечнике и делают его содержимое более жидким [33].
При запоре рекомендуется диета № 3 по Певзнеру [34]. Рекомендуются овощи и фрукты в свежем виде и сухофрукты (инжир, чернослив и курага), соки с мякотью, богатой пектинами (яблочный, сливовый, абрикосовый), кисломолочные продукты с повышенной кислотностью, способствующие нормализации кишечной микробиоты, а также натуральные газированные напитки (например, хлебный квас, пиво, белое игристое вино), высокоминерализованные минеральные воды, растительное масло, соленья, маринады, соленая рыба. Следует избегать продуктов, содержащих танины (чай, какао, красные вина, черника), а также протертой и рафинированной пищи. Исследования, проведенные достаточно давно, показали, что пищевые волокна увеличивают частоту актов дефекации у больных с запорами, однако качество проведенных исследований было не очень высоким по современным представлениям и продолжительность лечения не превышала 4 недели. Следует отметить, что пшеничные отруби часто вызывают метеоризм, в связи с чем до 50% пациентов самостоятельно прекращают их прием. При недостаточной эффективности диетических мероприятий рекомендуется применение так называемого псилиума, содержащего оболочки семян подорожника овального Plantago ovatа).
Использование осмотических слабительных имеет высокий уровень доказательности - это важный этап в лечении хронического запора, в том числе рефрактерного к терапии диетой с содержанием большого количества пищевых волокон, на чем сходятся как американские, так и европейские рекомендации [34]. Как препараты первой линии при лечении запора рекомендуют полиэтиленгликоль, лактулозу и лактитол, которые способствуют размягчению кишечного содержимого и увеличению его объема.
Как препараты второй линии при лечении функционального запора рекомендуют стимулирующие слабительные, которые имеют более низкий уровень достоверности доказательств. Стимулирующие слабительные (бисакодил, пикосульфат натрия, антрахиноны - сенозиды А и В), усиливающие перистальтику благодаря стимуляции нервных окончаний слизистой оболочки кишечника, подтвердили свою более высокую эффективность при лечении хронического запора по сравнению с плацебо [35].
Однако применение стимулирующих слабительных нередко связано с различными побочными эффектами. Они часто вызывают не нормальную дефекацию, а диарею с болями в животе и метеоризмом, приводят к развитию электролитных нарушений (гипокалиемии), при хроническом применении обуславливают возникновение дегенеративных изменений клеток мейснерова и ауэрбахова сплетений, вызывают эффект привыкания и способствуют развитию синдрома ленивого кишечника (англ. lazy bowel syndrome) [34]. В частности, так называемый индекс NNH (The number needed to harm - число больных, которых нужно пролечить, чтобы у одного пациента возникли нежелательные побочные эффекты) [36] при использовании стимулирующих слабительных составляет 3 (по данным различных исследований, от 2 до 6), именно поэтому длительный (более 2 недель) прием стимулирующих слабительных не рекомендуется.
При запорах, обусловленных замедлением кишечного транзита, показаны ентерокинетикы (прукалоприд) или прокинетики (например, итоприд, метоклопрамид). В свою очередь, при выраженном гипокинетичном запоре (инертная толстая кишка, парез, идиопатический запор) целесообразно применять прокинетики с выраженным холинергическим действием и средства, повышающие тонус и моторику ЖКТ (ингибиторы холинэстеразы).
Напротив, при дискинезии со спазмами целесообразно назначение блокаторов М-холинорецепторов (например, тримебутин) и миотропных спазмолитических средств (например, дротаверин). Эти препараты уменьшают спастические сокращения толстой кишки и облегчают боль. В комплексной терапии запора важную роль играют и препараты, вызывающие желчегонный эффект, особенно содержащие желчные кислоты, в том числе препараты урсодезоксихолевой кислоты [37]. Они способствуют выраженной стимуляции моторики толстой кишки вследствие раздражения ее слизистой оболочки.
Типы слабительных средств
В клинической практике слабительные средства по силе действия часто разделяют на три основных типа:
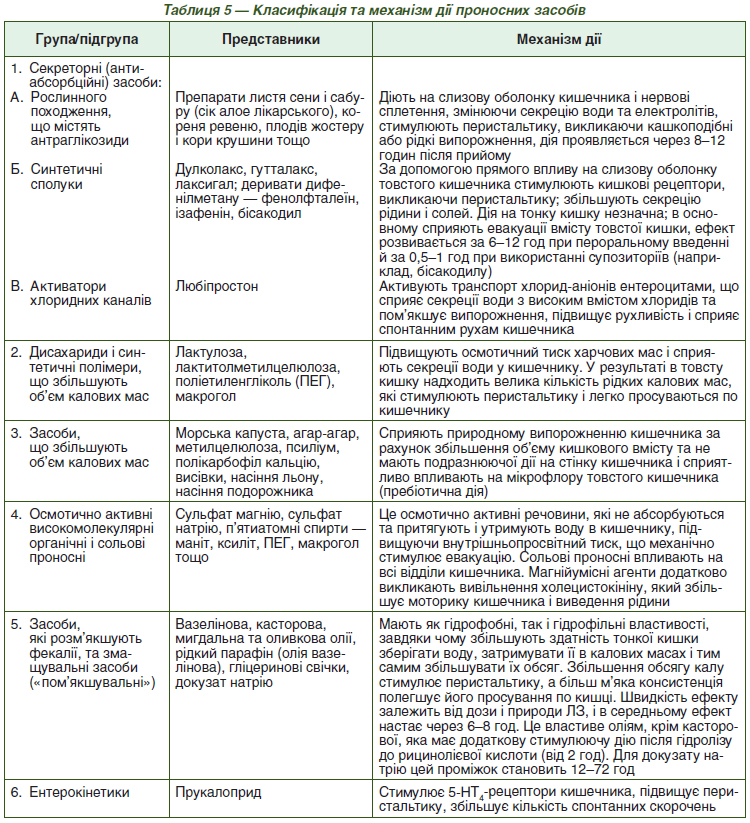
1. Слабительные или смягчающие слабительные - это средства, вызывающие мягкую нормализацию стула (докузат натрия, масла и т.п.).
2. Стимулирующие слабительные средства, вызывающие кашицеобразный или жидкий стул (бисакодил, пикосульфат натрия, антрахиноны: корневища ревеня, кора крушины, листья сенны, касторовое масло, слабительные чаи).
3. Собственно слабительные средства, за счет сильной стимуляции перистальтики кишечника вызывают обильный, профузный, водянистый стул (полиэтиленгликоль, солевые слабительные: магнезия, натрия сульфат, карловарская соль и т.д.).
С клинической точки зрения лечение запора можно считать оптимальным только в случае устранения всех симптомов, включая сопутствующие, а также хорошей переносимости и удобства для пациента. Как отмечалось ранее, слабительные часто не устраняют другие клинические симптомы, сопровождающие запор (боль в животе, метеоризм, напряжение при акте дефекации и т.д.). Большинство препаратов, применяемых в настоящее время, действуют на уровне толстой кишки (например, растительные препараты, содержащие антрагликозиды и другие синтетические соединения). Их действие проявляется через 8-12 часов после приема. Стул чаще кашицеобразный или жидкий.
Вазелиновое и растительные масла действуют на уровне тонкой кишки и ниже. Их эффект наступает через 4-8 часов после приема, и при этом стул часто близок к нормальному. При введении таких слабительных препаратов непосредственно в прямую кишку в виде свечей слабительный эффект наступает быстрее чем за полчаса.
При хронических запорах целесообразно назначать мягко действующие слабительные средства, вызывающие близкий к нормальной консистенции стул. Собственно, эту группу слабительных можно разделить на две подгруппы:
1) «лубриканты», или смазочные, к которым относятся масла;
2) смягчающие агенты, к которым относится докузат натрия.
Средства, которые размягчают фекалии, на основе масел (вазелиновое или жидкий парафин, миндальное масло и т.д.) чаще рекомендуют использовать в лечении эпизодического запора, их эффект наступает относительно быстро, уже через 2-3 часа и максимально продолжается до 8 часов, но их применение может вызвать тошноту, чувство тяжести и непроизвольное выделение из заднего прохода. Применяют их по 15-30 мл (1-2 столовые ложки) в день через 2 часа после приема пищи. Курс лечения не должен превышать 5 дней. Длительное применение вазелинового масла может вызвать нарушение процессов пищеварения, привести к развитию атонии кишечника, гиповитаминозу А, Е, K за счет нарушения всасывания и повышенного выведения витаминов. Кроме того, прием масел может быть противопоказан или затруднен у пациентов с панкреатитом, заболеваниями печени и желчного пузыря (холецистит, дискинезия и т.п.).
В связи с этим более привлекательным препаратом указанной группы является докузат натрия, который действует как в тонком, так и в толстом кишечнике, с постепенным развитием эффекта в 12-48-72 часов после приема и уже через 20 минут после ректального введения [38].
Докузат натрия, или диоктилсульфосукцинат натрия - это натриевая соль сульфатированных диоктилового эфира янтарной кислоты. Как высоколипофильная натриевая соль, он обладает также поверхностно-активными свойствами, уменьшая поверхностное натяжение жидкости, улучшая липофильно-гидрофильный баланс на границе раздела фаз, способствуя проникновению воды между твердыми частицами кала. Однако его эффект обусловлен не только собственно поверхностно-активными свойствами. Еще один возможный механизм действия докузата натрия, который способствует стимуляции выделения воды и электролитов в кишечнике, заключается в секреторном действии, включая активную секрецию электролитов, опосредованную повышением внутриклеточной концентрации цАМФ [39].
В свою очередь, исследования перфузии показывают, что докузат действует по всей длине кишечника, подавляя абсорбцию жидкости и стимулирует секрецию, таким образом «увлажняет» каловые комки, улучшает их прохождения [40]. Кроме того, докузат натрия стимулирует перистальтику прямой кишки, в результате чего возникает позыв к дефекации и смягченные каловые массы постепенно эвакуируются из прямой кишки. Докузат натрия проявляет свои фармакологические эффекты локально в желудочно-кишечном тракте. Однако существуют данные, что минимальное количество докузата все-таки абсорбируется в желудочно-кишечном тракте, вовлекаясь в печеночную циркуляцию, а уже затем выводится с желчью [41]. В частности, у пациентов, получавших дозы 100 или 200 мг докузата натрия, его обнаруживали в желчи только в относительно низких концентрациях от 2 до 4 × 10-5 М [42]. Кроме того, следует учитывать, что его небольшие количества выделяются с грудным молоком [43].
Центральный формулярный комитет МЗ Украины при создании Государственного формуляра лекарственных средств первоочередное внимание среди источников доказательной практики уделяет Британскому национальному формуляру (BNF), британским постановлениям The National Institute for Health and Care Excellence (NICE) и шотландским постановлениям Scottish Intercollegiate Guidelines Network (SIGN). В BNF докузат натрия представлен в разделе «слабительные средства, смягчающие стул» (Softening laxatives). В NICE - в установке CG99 (Constipation in children and young people: diagnosis and management). В SIGN - в установке SIGN 135 (Management of epithelial ovarian cancer).
Докузат натрия как смягчающее слабительное средство используется в монотерапии хронических запоров или в комбинации со стимулирующими слабительными средствами или наполнителями как в педиатрической практике, так и у пациентов гериатрической популяции уже более 70 лет. Также докузат используется в рутинной практике после проведения хирургических вмешательств, при проведении урогинекологических операций [44].
Длительная мировая клиническая практика, начиная с 1943 г. в США и 1976 г. в странах Европы [45], подтверждает его высокую безопасность у пациентов с запорами [46]. Актуальность использования докузата сохраняется и в последние десятилетия. Так, когортное исследование ветеранов США, которые получали помощь в связи с раком легких в течение 2003-2016 годов, зафиксировало, что докузат применялся в 69,5% пациентов, получавших терапию опиоидиндуцированных запоров слабительными средствами, из них у 70% докузат использовался в качестве монотерапии [47].
В Украине докузат натрия включено в национальный перечень основных лекарственных средств, в раздел «Лекарственные средства для симптоматической фармакотерапии в паллиативной помощи / Лекарственные средства для устранения других распространенных симптомов в паллиативной помощи» [48].
Докузат натрия включен в перечень ВОЗ жизненно необходимых лекарственных средств, применяемых при паллиативной помощи (WHO Model Lists of Essential Medicines; 20th List (March 2017) [49], WHO Model List of Essential Medicines for Children; 6th List (March 2017) [ 50], WHO Executive Summary Essential Medicines in Palliative Care; January 2013) [51].
Согласно монографии FDA, докузат классифицирован как средство I категории (Category I: GRASE - общепризнанный как безопасный и эффективный (generally recognized as safe and effective)) [52]. Докузат натрия считается препаратом выбора с целью лечения и профилактики у пациентов с хроническими запорами, которые имеют «сухие, твердые испражнения», то есть 1 и 2 типа консистенции кала согласно Бристольского шкале форм кала, что соответствует определению «запор» согласно Римским критериям IV редакции [53].
В ранних клинических исследованиях эффективности докузат натрия было показано увеличение частоты стула кишечника по сравнению с группой плацебо (P <0,01). Средние показатели недельного опорожнения кишечника были значительно лучше в группе, получавшей докузат натрия по сравнению с плацебо-группой (Р <0,05) [54]. Исследователями сообщалось, что применение докузата натрия часто ассоциировалось с заметно большим размягчением фекалий. При этом, в отличие от стимулирующих слабительных, докузат натрия не вызывает спастической боли, метеоризма и резкого изменения консистенции стула, не имеет раздражающего действия, не вызывает электролитных нарушений, а при хроническом применении не вызывает эффекта привыкания и не способствует развитию синдрома ленивого кишечника. При этом, в отличие от масел, пациенты при его использовании более приверженны лечению, так как он лишен органолептических недостатков и не вызывает дискомфорта при применении, описанного для «лубрикантов». Действительно, в течение длительного периода применения докузата не было зарегистрировано каких-либо серьезных побочных эффектов, о чем свидетельствует и низкая частота регулярного обновления отчетов по безопасности применения препаратов докузата в странах ЕС и в Украине [45, 55].
В соответствии с отраслевыми стандартами и клиническими руководствами, докузат натрия следует назначать начиная с высокой дозы, которую необходимо разделить на несколько приемов и, в зависимости от выраженности клинического эффекта, постепенно снижать до минимально эффективной дозы. Для взрослых и детей старше 12 лет считается безопасной максимальная суточная доза 500 мг, для детей 6-11 лет - 150 мг [52]. Этот режим дозирования одобрен и в Украине [56]. В США разрешено применение докузат натрия в максимальной суточной дозе 150 мг детям в возрасте от 2 до 12 лет, детям до 2 лет - в суточной дозе до 50 мг. В Великобритании детям от 2 до 12 лет применяют докузат натрия в максимальной суточной дозе 75 мг, детям в возрасте от 6 месяцев до 2 лет - до 37,5 мг в сутки [57].
Лечение запоров у пациентов пожилого возраста
Типичными ситуациями, вызывающими некоторые трудности в клинической практике семейного врача и терапевта, являются хронические запоры у пожилых пациентов и у пациентов с онкологической патологией. Как отмечалось выше, хронический запор весьма часто встречается у людей старше 60 лет, например, его симптомы проявляются у 50% жителей домов престарелых [58].
Что касается этиопатогенеза запоров, в старости возникает порочный круг: снижение тонуса и замедление перистальтики толстой кишки приводят к задержке стула (удлинение времени транзита кишечного содержимого), а вызванное этим повышение внутрикишечного давления способствует развитию дивертикулов и дисбактериоза, которые усиливают явления запора [13].
Большинству пожилых людей с хроническими запорами в конечном итоге требуется слабительное средство, чтобы облегчить симптомы. Систематический обзор назначения слабительных у пожилых людей показал разную степень эффективности; авторы пришли к выводу, что лечение следует индивидуализировать [59]. Основываясь на современных рекомендациях по ведению пациентов с запорами, мы приводим алгоритм тактики врача общей практики при лечении хронического запора у пожилых людей (рис. 2).
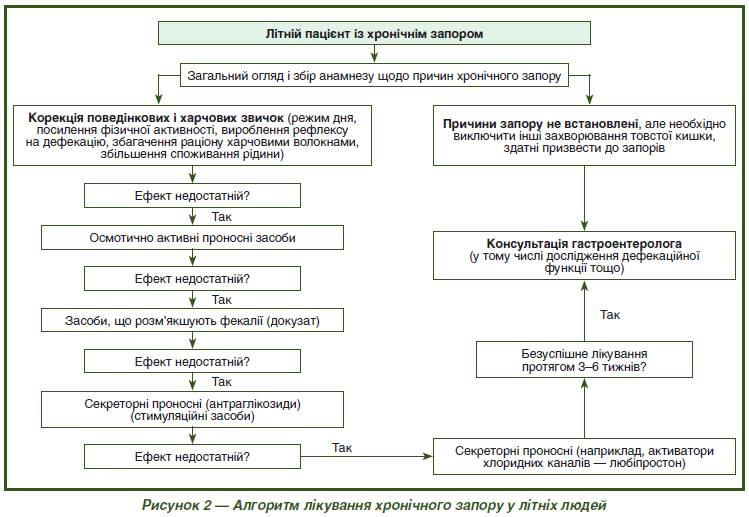
После сбора анамнеза, при отсутствии органических причин запора и в соответствии с жалобами, диагностическими критериями СРК или функционального запора можно назначить лечение без дополнительных обследований. Пациентам с плохой реакцией на коррекцию образа жизни, пищевых предпочтений и назначения слабительных средств может понадобиться направление к узким специалистам с целью оценки времени прохождения кала толстой кишкой и для ректальной манометрии, чтобы оценить нарушения дефекации. Большинству пациентов следует первоначально начать лечение по изменению образа жизни, включая запланированный утренний туалет после еды, увеличить потребление жидкости и пищевых волокон. Дополнительное потребление клетчатки в виде, например, поликарбофила, метилцеллюлозы или псилиума может улучшить симптомы. Согласно W. Voderholzer, у 85% пожилых пациентов без патологических находок или симптомов тревоги наступает выздоровление на фоне терапии волокносодержащими препаратами [60]. Однако потребление клетчатки следует увеличивать постепенно, в течение нескольких недель, чтобы уменьшить побочные эффекты.
Следующим этапом в лечении запора является использование осмотически активных слабительных, таких как полиэтиленгликоль (1 пакетик 1 раз в сутки) или дисахариды (лактулоза 20-60 мл, доза подбирается индивидуально), с последующим смягчением стула - докузат натрия (дозу также следует подбирать индивидуально, из расчета не более 500 мг в сутки), и только потом стимулирующие слабительные (сена или другие антрагликозиды) [58, 59]. В частности, как минимум три рандомизированных клинических исследования с участием пациентов пожилого возраста продемонстрировали превосходство докузата натрия по сравнению с плацебо при лечении запоров [61].
Следует избегать длительного использования собственно слабительных средств в пожилом возрасте, прежде всего из-за недопустимости повышения внутрибрюшного давления при напряжении, особенно при наличии таких сопутствующих заболеваний, как инфаркт миокарда, тяжелая артериальная гипертензия, аневризмы, венозные тромбозы, ретинопатия, грыжи, ректальные трещины, геморрой и ректальный пролапс. Таким пациентам можно рекомендовать докузат натрия для профилактики запоров с целью предотвращения образования плотных, сухих каловых масс и уменьшения напряжения при дефекации.
Продолжение и список литературы по ссылке: http://www.mif-ua.com/archive/article_print/49410
