Докулак (докузат натрію): актуальні проблеми допомоги пацієнтам із запорами

Актуальні проблеми допомоги пацієнтам із запорами у практиці сімейного лікаря
Автори: Редькін Р.Г., Ніколенко Є.Я., Кратенко А.С.
Харківський національний університет ім. В.Н. Каразіна, м. Харків, Україна
Оригінал публікації у журналі "Гастроэнтерология" Том 54, №2, 2020
Запор, або констипація (від англ. сonstipation — запор), це порушення функції кишечника, що характеризується меншою частотою випорожнень порівняно з індивідуальною фізіологічною нормою і віковим ритмом, ускладненням процесу дефекації, відчуттям неповного випорожнення кишечника, щільною консистенцією калу. З точки зору сучасного клініциста, як зазначає D. Chatoor, запор є симптомом або входить до комплексу симптомів, проте аж ніяк не є конкретним діагнозом [1]. Цей комплекс охоплює численні неспецифічні скарги на функціонування шлунково-кишкового тракту, що по-різному інтерпретуються як лікарями, так і пацієнтами. Зокрема, більшість лікарів загальної практики визначають запор перш за все як зменшення частоти актів дефекації (наприклад, менше чотирьох на тиждень). Проте пацієнти описують запор не тільки як зменшення частоти актів дефекації, але й як комплекс симптомів, включно зі зміною консистенції калових мас (твердий, фрагментований кал тощо), відчуттям неповного випорожнення кишечника, а також необхідністю у надмірному напруженні для здійснення акту дефекації [2].
Дослідження також підтвердили, що запори негативно впливають як на соціальну активність, так і на працездатність пацієнтів, які страждають від запорів [3]. Таким чином, з точки зору пацієнтів, дуже важливо відзначити, що запор — це порушення функції кишечника, що значно погіршує якість їх життя. Якість життя людей із хронічним запором знижується до рівня якості життя людей, що хворіють на цукровий діабет, артеріальну гіпертензію або депресію [4].
Оскільки запор спричиняє погіршення якості життя, він є важливою медичною проблемою. Оцінка його поширеності може бути досить складним завданням. Три великі іноземні систематичні наукові огляди, що включали 50 епідеміологічних досліджень дорослого населення, продемонстрували, що поширеність запору варіює від 2 до 35 % [5–7]. Епідеміологічне дослідження, проведене у Великобританії у 2019 році, наголошує на необхідності дотримуватися Римських критеріїв при складанні опитувальників пацієнтів. Так, було виявлено, що прості визначення і питання, які часто використовуються в популяційних дослідженнях, неефективні порівняно з Римськими критеріями III. У зв’язку з цим поширеність запорів серед репрезентативної вибірки дорослих британців була оцінена з використанням п’яти простих визначень запорів і зіставлена із запитаннями, заснованими на Римських критеріях III. В результаті було показано, що оцінка поширеності констипації, що базується на п’яти простих запитаннях, варіювала від 9,4 до 58,9 %, у той час як оцінка поширеності з використанням Римських критеріїв III становила 24,0 % (95% ДІ: 22,1; 25,9) для хронічних та 39,6 % (95% ДІ: 37,5; 41,7) — для гострих запорів [8].
Низка дослідників зазначає, що кореляція поширеності запорів залежить від соціокультурних чинників і ступеня урбанізації суспільства, зокрема, чим більше розвиненою є країна, тим більш уразливі її жителі до запорів, але і серед них можуть зустрічатись значні варіації. Так, наприклад, запори більше поширені серед жителів Великої Британії та Росії (50 %) та менше — серед населення Німеччини (30 %) і Франції (20 %) [9]. Наводяться також дані про те, що в осіб старше від 60 років запори зустрічаються частіше — у 36 %, при цьому у жінок — у 3 рази частіше, ніж у чоловіків [10, 11].
Однак тільки 3–5 % пацієнтів із запорами звертаються до лікаря, а більшість вдаються до самолікування, про що свідчать рівні продажів проносних лікарських засобів (ЛЗ). Згідно з прогнозами аналітиків, глобальний ринок продажу проносних ЛЗ в аптечних мережах зросте на 6,9 % протягом наступного десятиліття, досягнувши $8,71 млрд до 2025 року [12].
Україна за особливостями харчування близька до інших європейських країн, що дозволяє екстраполювати середньоєвропейські дані досліджень на нашу популяцію. Точні епідеміологічні дослідження про поширеність запорів серед населення України відсутні, повсякденна медична практика свідчить про їх високу частоту в загальній популяції [13]. Незважаючи на значне різноманіття захворювань, що супроводжуються запорами, основну частину в їх структурі становлять функціональні розлади шлунково-кишкового тракту, і перш за все синдром подразненого кишечника (СПК) [14]. У Міжнародній статистичній класифікації хвороб, травм і причин смерті десятого перегляду (МКX-10) відображений нозологічний підхід до проблеми функціонального запору. Так, рубриці К59 відповідає функціональний запор, а рубрика К58 відведена для СПК, що вказує на безпосередній зв’язок цих нозологій. Функціональний запор визначається в МКХ-10 як функціональний розлад кишечника, який являє собою постійно утруднену, неповну або із затриманням дефекацію, що не відповідає критеріям СПК [15].
Етіологія і патофізіологія запорів
Запор є порушенням функції кишечника, що характеризується збільшенням інтервалів між актами дефекації порівняно з індивідуальною фізіологічною нормою. У питанні етіології запору клініцисти справедливо дійшли конcенсусу, що він є поліетіологічним порушенням функцій кишечника. Причину запору вдається встановити далеко не в усіх пацієнтів, навіть при тривалому спостереженні за ними. Товста кишка відіграє важливу роль у процесах всмоктування/секреції води та регулювання вмісту електролітів і поглинає близько 1–2 л рідини на день [16]. Як симптом запор може бути ознакою багатьох захворювань: починаючи від патології нервової системи до механічного порушення прохідності кишечника. Фармакологічні препарати, компоненти їжі та патогенні мікроорганізми впливають на секрецію і абсорбцію води та електролітів у кишечнику. Вони можуть збільшити або зменшити об’єм рідини у просвіті кишечника і змінити осмотичний тиск його вмісту, тим самим змінюючи консистенцію випорожнень, скорочуючи або подовжуючи час їх проходження через товсту кишку [17].
Дослідники відзначають, що етіологія запору змінюється з віком. Зокрема, згідно з Е.В. Хаммад [18], серед госпіталізованих хворих віком до 20 років 56 % випадків запору пов’язані з анатомічними особливостями кишечника, 19 % — з аноректальною патологією, 13 % — з психогенними факторами, 9 % — з ендокринними захворюваннями і 3 % — з іншою гастроентерологічною патологією. У віці від 20 до 40 років у виникненні запору зростає частка аноректальної патології до 54 %, психогенних чинників — до 30 %, ендокринних захворювань — до 13 %, унаслідок побічної дії ліків — 3 %. У віці старше від 40 років 29 % запорів мають ендокринний характер, 20 % — нейрогенний, 23 % — психогенний, 20 % — як прояв гастроентерологічної патології, 8 % — аноректального походження.
У нормі дефекація починається, коли товста кишка наповнюється вмістом, викликається розслаблення внутрішнього анального сфінктера і виникають позиви до дефекації. М’язи товстої кишки просувають випорожнення в пряму кишку за допомогою двох видів скорочень: повторюваних локальних скорочень, які допомагають змішувати вміст кишечника і сприяють всмоктуванню, та більш скоординованих (поширюються з високою амплітудою) скорочень, які переміщують калові маси вперед від проксимального відділу товстої кишки до дистального. Ці скорочення викликаються гастроколічним рефлексом, відбуваються вранці і посилюються після прийому їжі. Прийняття вертикального положення і рухова активність після пробудження сприяють товстокишковому пасажу і переходу його вмісту в пряму кишку. Тому дефекація найчастіше відбувається в ранкові години. Як показали дослідження, у людей, які оправляються в ранкові години, поширеність запорів становить 10 %. У тих, хто прокидається пізніше, запори зустрічаються в 40 %. Зовнішній анальний сфінктер, який регулюється свідомо, може стискатися, щоб затримати дефекацію, або бути розслабленим, щоб евакуювати калові маси.
У нормі дефекація починається, коли товста кишка наповнюється вмістом, викликається розслаблення внутрішнього анального сфінктера і виникають позиви до дефекації. М’язи товстої кишки просувають випорожнення в пряму кишку за допомогою двох видів скорочень: повторюваних локальних скорочень, які допомагають змішувати вміст кишечника і сприяють всмоктуванню, та більш скоординованих (поширюються з високою амплітудою) скорочень, які переміщують калові маси вперед від проксимального відділу товстої кишки до дистального. Ці скорочення викликаються гастроколічним рефлексом, відбуваються вранці і посилюються після прийому їжі. Прийняття вертикального положення і рухова активність після пробудження сприяють товстокишковому пасажу і переходу його вмісту в пряму кишку. Тому дефекація найчастіше відбувається в ранкові години. Як показали дослідження, у людей, які оправляються в ранкові години, поширеність запорів становить 10 %. У тих, хто прокидається пізніше, запори зустрічаються в 40 %. Зовнішній анальний сфінктер, який регулюється свідомо, може стискатися, щоб затримати дефекацію, або бути розслабленим, щоб евакуювати калові маси.
Хронічний запор може мати як первинну етіологію, так і бути частиною складної клінічної картини інших захворювань при його вторинних формах або бути ідіопатичним (табл. 1) [19]. Ця різниця має вирішальне значення для ефективного лікування запору [20].
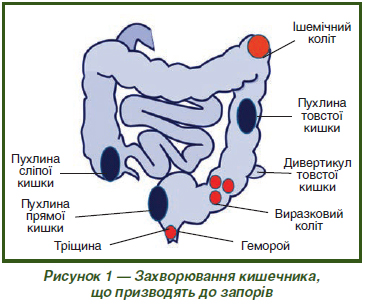
Етіологією первинного запору є аномалії, вади розвитку товстої кишки та порушення її іннервації. Дисинергічна дефекація — це парадоксальне скорочення або недостатнє розслаблення м’язів тазового дна під час спроби дефекації. При порівнянні з пацієнтами з повільним транзитним запором і контрольними суб’єктами пацієнти з дисинергічною дефекацією мали в анамнезі більший рівень психологічного стресу і гіршу якість життя [21]. Причинами вторинного запору перш за все є хвороби та пошкодження товстої і прямої кишок, а також метаболічні порушення, що розвиваються при численних хворобах інших органів і систем (рис. 1).
Типи проносних засобів
Лікування запорів у пацієнтів похилого віку

Безліч факторів можуть викликати вторинний запор: метаболічні порушення (гіперкальціємія, гіпотиреоз, цукровий діабет); прийом лікарських засобів (наприклад, опіати, блокатори кальцієвих каналів, антипсихотики, нестероїдні протизапальні засоби, препарати таніну, заліза, алюмінію, вісмуту тощо); нервові хвороби (паркінсонізм, ураження спинного мозку, цукровий діабет) і первинні захворювання товстої кишки (стриктура, рак, анальна тріщина, проктит).
До етіології ідіопатичного запору відносять порушення моторної функції прямої і товстої кишки, причина яких невідома (ідіопатичний мегаколон тощо). Патогенез ідіопатичного мегаколону пов’язують із вираженим зниженням тонусу кишкової стінки і різким порушенням її скоротливої здатності нейрогенного або міогенного походження невідомої природи [22].
Нормальний транзит по товстій кишці у дорослих коливається від 20 до 72 год [23,,24]. У пацієнтів із запорами середній час транзиту становить від 67 до 120 год. Відсутність щоденного спорожнення кишечника несприятливо впливає на шлунково-кишкового тракт, як, наприклад, відсутність сну — на роботу мозку. Порушення циркадної регулярності актів дефекації є однією із ознак патологічного десинхронозу в роботі шлунково-кишкового тракту. Ці уявлення про хронофізіологію евакуаторної функції кишечника засновані на тому, що її головною властивістю є саме добова регулярність та щоденність. Звідси випливає, що частота дефекації менше ніж 7 разів на тиждень не може вважатися фізіологічною.
Обстипаційний синдром (запор, констипація) з позицій хронофізіології частоти здійснення дефекації можна визначити так: запор — це нерегулярність актів дефекації з частотою менше ніж 7 разів на тиждень. Згідно із запропонованою класифікацією К.А. Шемеровського [25], частота випорожнень 5–6 разів на тиждень відображає кишкову брадіаритмію I ступеня тяжкості, 3–4 рази на тиждень — це кишкова брадіаритмія II ступеня тяжкості, а частота випорожнень 1–2 рази на тиждень відображає вже III ступінь тяжкості кишкової брадіаритмії, або тяжкий запор. З урахуванням механізмів формування випорожнень, часу транзиту вмісту кишечника та стану м’язів тазового дна, запор може бути поділений на такі групи:
Обстипаційний синдром (запор, констипація) з позицій хронофізіології частоти здійснення дефекації можна визначити так: запор — це нерегулярність актів дефекації з частотою менше ніж 7 разів на тиждень. Згідно із запропонованою класифікацією К.А. Шемеровського [25], частота випорожнень 5–6 разів на тиждень відображає кишкову брадіаритмію I ступеня тяжкості, 3–4 рази на тиждень — це кишкова брадіаритмія II ступеня тяжкості, а частота випорожнень 1–2 рази на тиждень відображає вже III ступінь тяжкості кишкової брадіаритмії, або тяжкий запор. З урахуванням механізмів формування випорожнень, часу транзиту вмісту кишечника та стану м’язів тазового дна, запор може бути поділений на такі групи:
1) запор із нормальним транзитом (наприклад, при СПК із запором) [26];
2) запор, обумовлений уповільненням кишкового транзиту [27];
3) запор, викликаний порушенням акту дефекації (дисинергічна дефекація) [28].
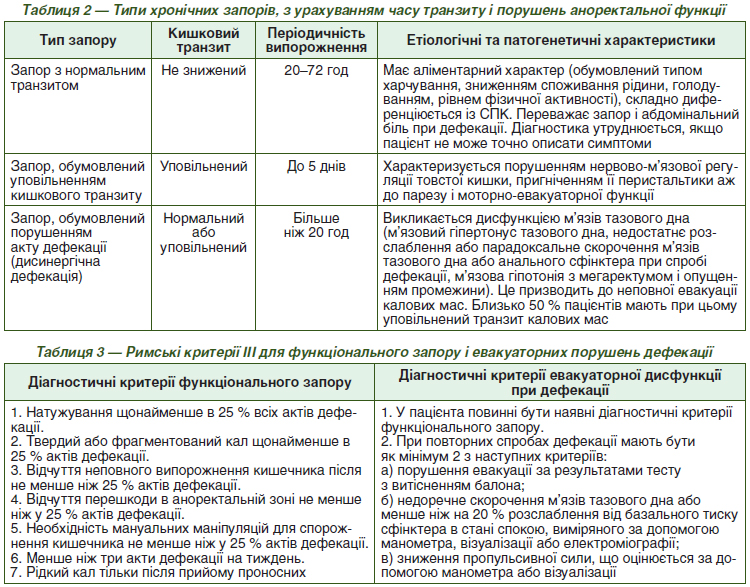
Американська гастроентерологічна асоціація, залежно від часу проходження калу через товсту кишку і порушень аноректальної функції, теж класифікує запори на три групи (табл. 2).

Діагностичні критерії запорів і Бристольська шкала форм калу
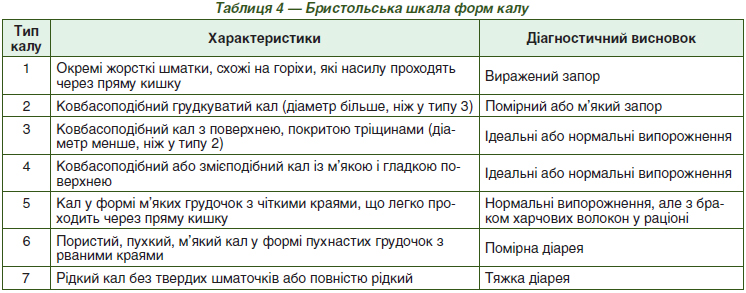
Спрощений підхід до класифікації запорів, коли їх розглядають лише як порушення частоти дефекації або відходження твердого випорожнення, яке може супроводжуватися або не супроводжуватися труднощами, що характеризуються надмірним напруженням, відчуттям неповного випорожнення, виявився неприйнятним у сучасній клінічній практиці. Тому були розроблені і прийняті уніфіковані критерії, відомі як Римські критерії, які використовуються при діагностиці функціональних запорів і порушень акту дефекації, або так званих евакуаторних порушень дефекації. Римські критерії включають набір клінічних симптомів, які в усьому світі визнані золотим стандартом в діагностиці хронічних запорів [29, 30]. Ці критерії були вперше сформульовані в 1994 році (Римські критерії I), а потім переглянуті у 2000, 2006 і 2016 роках (Римські критерії II, ІІІ і IV відповідно) [31]. Точні критерії як функціонального запору, так і евакуаторної дисфункції наведені в табл. 3. Згідно з Римськими критеріями III редакції, для встановлення діагнозу функціонального запору необхідна наявність скарг у пацієнта протягом останніх 3 місяців (при загальній їх тривалості не менше 6 місяців) та наявність у пацієнта не менше двох із перерахованих нижче симптомів.
Функціональний запор визначається як розлад кишечника, що супроводжується утрудненими, нечастими або неповними випорожненнями, але все ж не відповідає критеріям СПК (відсутність болю в животі при функціональному запорі). Тоді як розглянуті нами вище порушення дефекації характеризуються парадоксальним скороченням або неадекватним розслабленням м’язів тазового дна під час спроби дефекації (дисинергічна дефекація) або неадекватними рефлекторними силами під час спроби дефекації (неадекватна сила дефекації). Термін «функціональний» у літературі постійно уточнюється, але в контексті даного огляду він розглядається як розлад кишечника, при якому немає простого єдиного органічного пояснення симптомів запору.
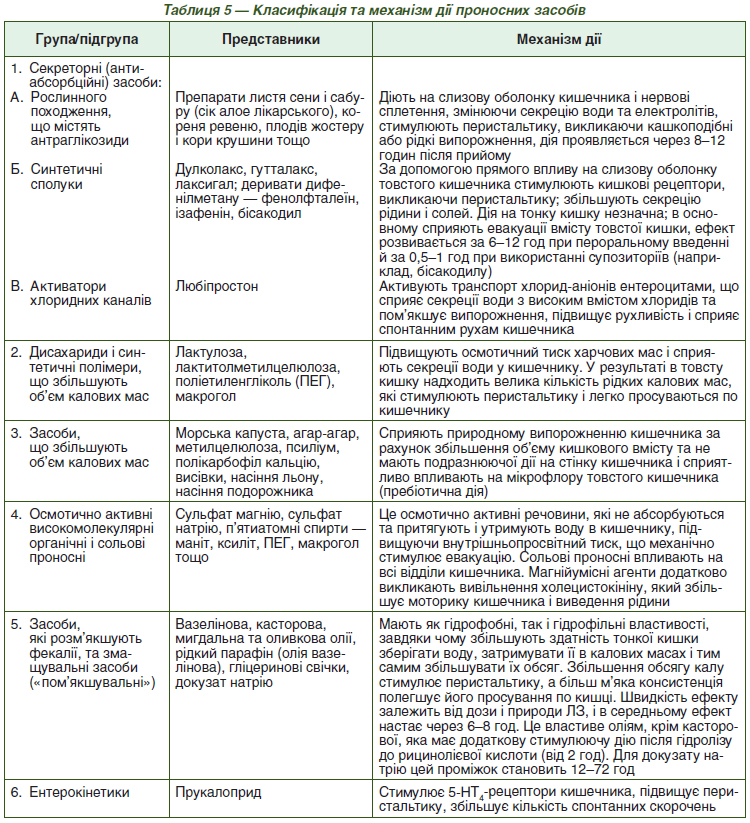
Як зазначалося вище, причини тут часто бувають множинними і включають порушення моторики, сенсорної та вісцеральної чутливості і центральної модуляції як аферентних, так і еферентних шляхів. У Римських критеріях IV редакції зазначені вище ознаки функціонального запору залишені практично без змін, лише додано, що при оцінці консистенції калу (2 ознака) слід орієнтуватися на Бристольську шкалу форм калу (табл. 4), у якій запору відповідають 1 і 2 типи консистенції калу («окремі тверді грудочки калу у вигляді горішків» і «кал нормальної форми, але з твердими грудочками») [32].

Таким чином, уповільнення кишкового транзиту буває з різних причин, що обговорювалися вище, і, як наслідок, відбувається надлишкове всмоктування води з товстої кишки. Це призводить до формування «висушеного» калу 1 і 2 типів, що насилу проходить через пряму кишку. Типи 3, 4, 5 вважаються «ідеальними випорожненнями» (особливо тип 4, бо такий кал легше проходить через пряму кишку в процесі дефекації), типи 6 і 7 використовують для ідентифікації проносу, при цьому 7-й тип свідчить про можливе серйозне захворювання.
Лікування запорів
Лікування хронічного запору повинно бути комплексним і включати зміну способу життя, характеру харчування, корекцію прийому лікарських препаратів та корекцію супутніх захворювань. Однак часто ефективне лікування ускладнюється звиканням більшості пацієнтів до систематичного необґрунтованого вживання проносних засобів, порушенням харчування і зниженням споживання рідини, наявністю супутніх захворювань (див. табл. 1, 2), шкідливих звичок і неправильного способу життя.
Отже, основними лікувально-профілактичними напрямками повинні бути:
1. Загальні заходи (корекція психологічного статусу пацієнта, вироблення рефлексу регулярного випорожнення кишечника).
2. Збільшення фізичної активності (корекція способу життя, прогулянки, фізичні вправи).
3. Харчування (збагачення страв харчовими волокнами, достатня кількість рідини).
4. Правильне застосування ЛЗ (проносні, регулятори перистальтики гладких м’язів кишки, антидепресанти тощо).
5. Призначення немедикаментозних засобів (лікувальний масаж, електростимуляція).
Дієта та спосіб життя
Перш за все пацієнтам рекомендується підвищення фізичної активності, вживання протягом дня значного об’єму рідини (не менше 2 л), збільшення вмісту у харчовому раціоні грубих волокон, зокрема пшеничних висівок (до 20–25 г на добу), що затримують воду у кишечнику і роблять його вміст більш рідким [33].
При запорі рекомендована дієта № 3 за Певзнером [34]. Рекомендуються овочі і фрукти у свіжому вигляді і сухофрукти (інжир, чорнослив і курага), соки з м’якоттю, що багата пектинами (яблучний, сливовий, абрикосовий), кисломолочні продукти з підвищеною кислотністю, що сприяють нормалізації кишкової мікробіоти, а також натуральні газовані напої (наприклад, хлібний квас, пиво, біле ігристе вино), високомінералізовані мінеральні води, рослинна олія, соління, маринади, солона риба. Слід уникати продуктів, що містять таніни (чай, какао, червоні вина, чорниця), а також протертої і рафінованої їжі. Дослідження, проведені досить давно, показали, що харчові волокна збільшують частоту актів дефекації у хворих із запорами, проте якість проведених досліджень була не дуже високою за сучасними уявленнями і тривалість лікування не перевищувала 4 тижні. Слід зазначити, що пшеничні висівки часто викликають метеоризм, у зв’язку з чим до 50 % пацієнтів самостійно припиняють їх прийом. При недостатній ефективності дієтичних заходів рекомендується застосування так званого псиліуму, що містить оболонки насіння подорожника овального Plantago ovatа).
Проносні засоби
У сучасній класифікації проносних засобів виділяють шість основних груп препаратів, що відрізняються за механізмом дії (табл. 5). Фармакотерапію при запорі призначають з урахуванням особливостей порушення моторики, віку, супутніх хвороб, типу запору та характеристик калу.

Використання осмотичних проносних має високий рівень доказовості — це важливий етап у лікуванні хронічного запору, у тому числі рефрактерного до терапії дієтою з умістом великої кількості харчових волокон, на чому сходяться як американські, так і європейські рекомендації [34]. Як препарати першої лінії при лікуванні запору рекомендують макрогол (поліетиленгліколь), лактулозу і лактитол, які сприяють розм’якшенню кишкового вмісту і збільшенню його обсягу.
Як препарати другої лінії при лікуванні функціонального запору рекомендують стимулюючі проносні, що мають більш низький рівень вірогідності доказів. Стимулюючі проносні (бісакодил, пікосульфат натрію, антрахінони — сенозиди А і В), що підсилюють перистальтику завдяки стимуляції нервових закінчень слизової оболонки кишечника, підтвердили свою більш високу ефективність при лікуванні хронічного запору порівняно з плацебо [35].
Однак застосування стимулюючих проносних нерідко пов’язане з різними побічними ефектами. Вони часто викликають не нормальну дефекацію, а діарею із болями в животі та метеоризмом, призводять до розвитку електролітних порушень (гіпокаліємії), при хронічному застосуванні зумовлюють виникнення дегенеративних змін клітин мейснерівського й ауербахівского сплетень, викликають ефект звикання і сприяють розвитку синдрому лінивого кишечника (англ. lazy bowel syndrome) [34]. Зокрема, так званий індекс NNH (The number needed to harm — число хворих, яких потрібно пролікувати, щоб в одного пацієнта виникли небажані побічні ефекти) [36] при використанні стимулюючих проносних становить 3 (за даними різних досліджень, від 2 до 6), саме тому тривалий (понад 2 тижні) прийом стимулюючих проносних не рекомендований.
При запорах, обумовлених уповільненням кишкового транзиту, показані ентерокінетики (прукалоприд) або прокінетики (наприклад, ітоприд, метоклопрамід). У свою чергу, при вираженому гипокінетичному запорі (інертна товста кишка, парез, ідіопатичний запор) доцільно застосовувати прокінетики з вираженою холінергічною дією та засоби, що підвищують тонус і моторику ШКТ (інгібітори холінестерази).
Навпаки, при дискінезії зі спазмами є доцільним призначення блокаторів М-холінорецепторів (наприклад, тримебутин) і міотропних спазмолітичних засобів (наприклад, дротаверин). Ці препарати зменшують спастичні скорочення товстої кишки і полегшують біль. У комплексній терапії запору важливу роль відіграють і препарати, що викликають жовчогінний ефект, особливо ті, що містять жовчні кислоти, у тому числі препарати урсодезоксихолевої кислоти [37]. Вони сприяють вираженій стимуляції моторики товстої кишки внаслідок подразнення її слизової оболонки.
Типи проносних засобів
У клінічній практиці проносні засоби за силою дії часто поділяють на три основних типи:
1. Послаблюючі або пом’якшувальні проносні — це засоби, що викликають м’яку нормалізацію випорожнень (докузат натрію, олії тощо).
2. Стимулюючі проносні засоби, що викликають кашкоподібні або рідкі випорожнення (бісакодил, пікосульфат натрію, антрахінони: кореневища ревеню, кора жостеру, листя сени, касторова олія, проносні чаї).
3. Власне проносні засоби, що за рахунок сильної стимуляції перистальтики кишечника викликають рясні, профузні, водянисті випорожнення (макрогол, сольові проносні: магнезія, натрію сульфат, карловарська сіль тощо).
З клінічної точки зору лікування запору можна вважати оптимальним тільки в разі усунення всіх симптомів, включаючи супутні, а також доброї переносимості та зручності для пацієнта. Як зазначалося раніше, проносні часто не усувають інші клінічні симптоми, що супроводжують запор (біль у животі, метеоризм, напруження при акті дефекації тощо). Більшість препаратів, які застосовуються в даний час, діють на рівні товстої кишки (наприклад, рослинні препарати, що містять антраглікозиди та інші синтетичні сполуки). Їх дія проявляється через 8–12 годин після прийому. Випорожнення частіше кашкоподібні або рідкі.
Вазелінова і рослинні олії діють на рівні тонкої кишки і нижче. Їх ефект настає через 4–8 годин після прийому, і при цьому випорожнення часто близькі до нормальних. При введенні таких проносних препаратів безпосередньо в пряму кишку у вигляді свічок послаблюючий ефект настає швидше ніж за півгодини.
Пом’якшувальні засоби (розм’якшують фекалії)
При хронічних запорах доцільно призначати м’яко діючі проносні засоби, що викликають близькі до нормальної консистенції випорожнення. Власне, цю групу проносних можна розділити на дві підгрупи:
1) «лубриканти», або змащувальні, до яких відносяться олії;
2) пом’якшувальні агенти, до яких відноситься докузат натрію.
Засоби, які розм’якшують фекалії, на основі олій (вазелінова або парафін рідкий, мигдальна олія тощо) частіше рекомендують використовувати в лікуванні епізодичного запору, їх ефект настає відносно швидко, вже через 2–3 год і максимально триває до 8 годин, але їх застосування може викликати нудоту, відчуття тяжкості і мимовільне виділення із заднього проходу. Застосовують їх по 15–30 мл (1–2 столові ложки) в день через 2 години після прийому їжі. Курс лікування не повинен бути більше 5 днів. Тривале застосування вазелінової олії може викликати порушення процесів травлення, привести до розвитку атонії кишечника, гиповітамінозу А, Е, K за рахунок порушення всмоктування і підвищеного виведення вітамінів. Крім того, прийом олій може бути протипоказаний або утруднений у пацієнтів із панкреатитом, захворюваннями печінки і жовчного міхура (холецистит, дискінезія тощо).
У зв’язку з цим більш привабливим препаратом зазначеної групи є докузат натрію, що діє як в тонкому, так і в товстому кишечнику, з поступовим розвитком ефекту до 12–48–72 годин після перорального прийому і вже через 20 хвилин після ректального введення [38].
Докузат натрію, або діоктилсульфосукцинат натрію, — це натрієва сіль сульфатованого діоктилового етеру янтарної кислоти. Як високоліпофільна натрієва сіль, він також має поверхнево-активні властивості, зменшуючи поверхневий натяг рідини, покращуючи ліпофільно-гідрофільний баланс на межі поділу фаз, сприяючи проникненню води між твердими частинками калу. Однак його ефект обумовлений не тільки власне поверхнево-активними властивостями. Ще один можливий механізм дії докузату натрію, який сприяє стимуляції виділення води та електролітів у кишечнику, полягає у секреторній дії, включаючи активну секрецію електролітів, опосередковану підвищенням внутрішньоклітинної концентрації цАМФ [39].
У свою чергу, дослідження перфузії показують, що докузат діє по всій довжині кишечника, пригнічуючи абсорбцію рідини, і стимулює секрецію, таким чином «зволожує» калові грудки, покращує їх проходження [40]. Крім того, докузат натрію стимулює перистальтику прямої кишки, у результаті чого виникає позив до дефекації і пом’якшені калові маси поступово евакуюються з прямої кишки. Докузат натрію виявляє свої фармакологічні ефекти локально в шлунково-кишковому тракті. Однак існують дані, що мінімальна кількість докузату все-таки абсорбується в шлунково-кишковому тракті, залучаючись до ентерогепатичної циркуляції, а вже потім виводиться з жовчю [41]. Зокрема, у пацієнтів, які отримували дози 100 або 200 мг докузату натрію, його виявляли у жовчі лише у відносно низьких концентраціях від 2 до 4 × 10–5 М [42]. Крім того, слід враховувати, що його невеликі кількості виділяються з грудним молоком [43].
Переваги і місце докузату натрію у лікуванні запорів
Центральний формулярний комітет МОЗ України під час створення Державного формуляра лікарських засобів першочергову увагу серед джерел доказової практики приділяє Британському національному формуляру (BNF), британським настановам The National Institute for Health and Care Excellence (NICE) та шотландським настановам Scottish Intercollegiate Guidelines Network (SIGN). В BNF докузат натрію представлений в розділі «Проносні засоби, що пом’якшують випорожнення» (Softening laxatives). В NICE — у настанові CG99 (Constipation in children and young people: diagnosis and management). У SIGN — у настанові SIGN 135 (Management of epithelial ovarian cancer).
Докузат натрію як пом’якшувальний проносний засіб використовується в монотерапії хронічних запорів або в комбінації зі стимулюючими проносними засобами або наповнювачами як у педіатричній практиці, так і у пацієнтів геріатричної популяції вже понад 70 років. Також докузат використовується у рутинній практиці після проведення хірургічних втручань, при проведенні урогінекологічних операцій [44].
Тривала світова клінічна практика, починаючи з 1943 р. в США і 1976 р. у країнах Європи [45], підтверджує його високу безпеку у пацієнтів із запорами [46]. Актуальність використання докузату зберігається і в останні десятиріччя. Так, когортне дослідження ветеранів США, які отримували допомогу у зв’язку з раком легень протягом 2003–2016 років, зафіксувало, що докузат застосовувався у 69,5 % пацієнтів, які отримували терапію опіоїдіндукованих запорів проносними засобами, із них у 70 % докузат використовувався як монотерапія [47].
В Україні докузат натрію включено до національного переліку основних лікарських засобів, у розділ «Лікарські засоби для симптоматичної фармакотерапії у паліативній допомозі/Лікарські засоби для усунення інших поширених симптомів у паліативній допомозі» [48].
Докузат натрію включено до переліку ВООЗ життєво необхідних лікарських засобів, що застосовуються при паліативній допомозі (WHO Model Lists of Essential Medicines; 20th List (March 2017) [49], WHO Model List of Essential Medicines for Children; 6th List (March 2017) [50], WHO Executive Summary Essential Medicines in Palliative Care; January 2013) [51].
Згідно з монографією FDA, докузат класифікований як засіб I категорії (Category I: GRASE — загальновизнаний як безпечний і ефективний (generally recognized as safe and effective)) [52]. Докузат натрію вважається препаратом вибору з метою лікування і профілактики у пацієнтів із хронічними запорами, які мають «сухі, тверді випорожнення», тобто 1 і 2 типи консистенції калу згідно з Бристольскою шкалою форм калу, що відповідає визначенню «запор» відповідно до Римських критеріїв IV редакції [53].
У ранніх клінічних дослідженнях ефективності докузату натрію було показано збільшення частоти випорожнень кишечника порівняно з групою плацебо (P < 0,01). Середні показники тижневого випорожнення кишечника були значно кращі в групі, що одержувала докузат натрію, порівняно з плацебо-групою (Р < 0,05) [54]. Дослідниками повідомлялося, що застосування докузату натрію часто асоціювалося з помітно більшим розм’якшенням фекалій. При цьому, на відміну від стимулюючих проносних, докузат натрію не викликає спастичного болю, метеоризму і різкої зміни консистенції випорожнень, аж до рідких, не має подразнюючої дії, не викликає електролітних порушень, а при хронічному застосуванні не обумовлює ефекту звикання і не сприяє розвитку синдрому лінивого кишечника. При цьому, на відміну від олій, пацієнти при його використанні мають кращу прихильність до лікування, тому що він позбавлений органолептичних недоліків і не викликає дискомфорту при його застосуванні, описаних для «лубрикантів». Дійсно, протягом тривалого періоду застосування докузату не було зареєстровано будь-яких серйозних побічних ефектів, про що свідчить і низька частота регулярного оновлення звітів з безпеки застосування препаратів докузату в країнах ЄС і в Україні [45, 55].
Відповідно до галузевих стандартів та клінічних настанов, докузат натрію слід призначати починаючи з високої дози, яку необхідно розділити на кілька прийомів і, залежно від вираженості клінічного ефекту, поступово знижувати до мінімально ефективної дози. Для дорослих і дітей старше 12 років вважається безпечною максимальна добова доза 500 мг, для дітей 6–11 років — 150 мг [52]. Цей режим дозування схвалений і в Україні [56]. У США дозволено застосування докузату натрію в максимальній добовій дозі 150 мг дітям віком від 2 до 12 років, дітям до 2 років — у добовій дозі до 50 мг. У Великобританії дітям від 2 до 12 років застосовують докузат натрію у максимальній добовій дозі 75 мг, дітям віком від 6 місяців до 2 років — до 37,5 мг на добу [57].
Лікування запорів у пацієнтів похилого віку
Типовими ситуаціями, що викликають деякі труднощі у клінічній практиці сімейного лікаря та терапевта, є хронічні запори у літніх пацієнтів і у пацієнтів з онкологічною патологією. Як зазначалося вище, хронічний запор вельми часто зустрічається у людей старше за 60 років, наприклад, його симптоми проявляються у 50 % жителів будинків для людей похилого віку [58].
Щодо етіопатогенезу запорів, у старості виникає порочне коло: зниження тонусу і уповільнення перистальтики товстої кишки призводять до затримки випорожнення (подовження часу транзиту кишкового вмісту), а викликане цим підвищення внутрішньокишкового тиску сприяє розвитку дивертикулів та дисбактеріозу, які посилюють явища запору [13].
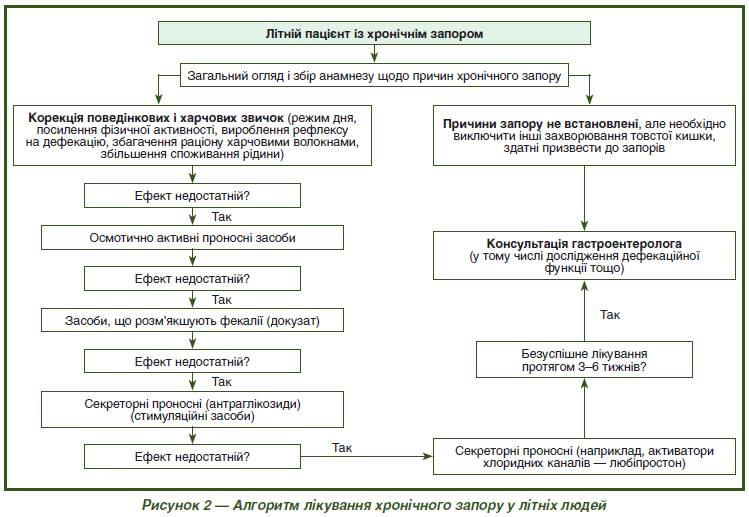
Для більшості людей похилого віку з хронічними запорами у кінцевому підсумку потрібний проносний засіб, щоб полегшити симптоми. Систематичний огляд призначення проносних у літніх людей показав різний ступінь ефективності; автори дійшли висновку, що терапію слід індивідуалізувати [59]. Ґрунтуючись на сучасних рекомендаціях із ведення пацієнтів з запорами, ми наводимо алгоритм тактики лікаря загальної практики при лікуванні хронічного запору у літніх людей (рис. 2).

Після збору анамнезу, за відсутності органічних причин запору і відповідно до скарг, діагностичних критеріїв СРК або функціонального запору можна призначити лікування без додаткових обстежень. У пацієнтів із поганою реакцією на корекцію способу життя, харчових уподобань та призначення проносних засобів може знадобитися направлення до вузьких спеціалістів із метою оцінки часу проходження калу товстою кишкою і для ректальної манометрії, щоб оцінити порушення дефекації. Більшості пацієнтів варто первинно розпочати лікування зі зміни способу життя, включаючи запланований ранковий туалет після їжі, збільшити споживання рідини і харчових волокон. Додаткове споживання клітковини у вигляді, наприклад, полікарбофілу, метилцелюлози або псиліуму може поліпшити симптоми. Згідно з W. Voderholzer, у 85 % літніх пацієнтів без патологічних знахідок або симптомів тривоги настає одужання на тлі терапії волокновміщуючими препаратами [60]. Однак споживання клітковини слід збільшувати поступово, протягом декількох тижнів, щоб зменшити побічні ефекти.
Наступним етапом у лікуванні запору є використання осмотично активних проносних, таких як поліетиленгліколь (1 пакетик 1 раз на добу) або дисахариди (лактулоза 20–60 мл, доза підбирається індивідуально), із подальшим пом’якшенням випорожнень — докузат натрію (дозу також слід підбирати індивідуально, із розрахунку не більше як 500 мг на добу), і лише потім стимулюючі проносні (сена або інші антраглікозиди) [58, 59]. Зокрема, як мінімум три рандомізовані клінічних дослідження за участю пацієнтів похилого віку продемонстрували перевагу докузату натрію порівняно з плацебо при лікуванні запорів [61].
Слід уникати тривалого використання власне проносних засобів у літньому віці, насамперед через неприпустимість підвищення внутрішньочеревного тиску при напруженні, особливо за наявності таких супутніх захворювань, як інфаркт міокарда, тяжка артеріальна гіпертензія, аневризми, венозні тромбози, ретинопатія, грижі, ректальні тріщини, геморой і ректальний пролапс. Таким пацієнтам можна також рекомендувати докузат натрію для профілактики запорів із метою запобігання утворенню щільних, сухих калових мас і зменшення напруження при дефекації.
Сучасні європейські та американські настанови з лікування хронічного запору у разі, якщо симптоми не поліпшуються, рекомендують провести додатковий огляд і призначення лінаклотиду або любіпростону і направити пацієнта для подальшої діагностичної оцінки до гастроентеролога. На жаль, згадані препарати для лікування хронічного запору — любіпростон, що активує хлоридні канали і збільшує секрецію води в кишечнику, і пептид лінаклотид, що стимулює кишкову секрецію, в Україні поки що не зареєстровані. Клізми і супозиторії можуть бути корисні лише ситуативно при запорах або у пацієнтів, які не переносять пероральні препарати. Слід уникати клізм із фосфатами у літніх людей через високий ризик порушень балансу води та електролітів [62].
Продовження та джерела за посиланням: http://www.mif-ua.com/archive/article_print/49410
Продовження та джерела за посиланням: http://www.mif-ua.com/archive/article_print/49410
